ICD-Code für Diabetes: E10 E11 E12 E13 E14 O24 H36
Diabetes mellitus (Zuckerkrankheit), umgangsprachlich meist nur Diabetes genannt, bedeutet übersetzt "honigsüßer Durchfluss" und gehört zu den Volkskrankheiten Nummer eins.
- Diabetes mellitus beschreibt chronische Erkrankungen, bei denen der Glukosestoffwechsel gestört ist.
- Diabetes mellitus Typ 2 ist die häufigste Form und mit dem metabolischen Syndrom assoziiert.
- Zur Diagnose und Kontrolle der Therapie wird der Blutzucker gemessen.
- Bei der Behandlung kommen eine Modifikation des Lebensstils, Medikamente und die Gabe von Insulin in Frage.
- Ziel ist die Einstellung des Blutzuckers, um kurz- und langfristige Folgen zu verhindern.
Was ist Diabetes mellitus?
Diabetes mellitus beschreibt eine Gruppe von Stoffwechselerkrankungen. Charakteristisch ist die Erhöhung des Blutzuckers (Hyperglykämie) aufgrund von Störungen in der Abgabe (Sekretion) oder Wirkung von Insulin.
Insulin ist ein Hormon, das eine zentrale Rolle im Stoffwechsel von Glukose spielt. Glukose selbst ist ein Kohlenhydrat und wichtiger Energielieferant für den menschlichen Körper. Mit dem Begriff “Blutzucker” wird allgemein Glukose gemeint. Bei Diabetes mellitus liegen also mit Erhöhung der Glukose im Blut Hyperglykämien vor, die akute und langfristige Folgen haben können.
Welche Symptome treten bei Diabetes auf?
Symptome eines Diabetes mellitus lassen sich in allgemeine und typspezifische Symptome einteilen. Glukose ist ein osmotisch aktives Teilchen, das bei hoher Konzentration Wasser mit sich zieht.
Beim Schwangerschaftsdiabetes tritt die Stoffwechselstörung der Glukose erstmalig in der Schwangerschaft auf. Oft liegt keine Symptomatik vor.
Allgemeine Symptome bei Diabetes
- Leistungsminderung, Müdigkeit
- Vermehrtes Wasserlassen (Polyurie): erhöhter Blutzucker -> erhöhte Glukosekonzentration im Harn (Glukosurie), die Wasser osmotisch mit sich zieht
- Vermehrtes Durstgefühl und einhergehend vermehrte Flüssigkeitseinnahme (Polydipsie)
- Wadenkrämpfe: durch Polyurie Verlust von Kalium und Magnesium
- Juckreiz
- Sehstörungen: starke Blutzuckerschwankungen -> Zucker zieht Wasser mit sich -> Aufquellen der Linse -> Sehstörungen
- Vermehrte Infektanfälligkeit
- Verlangsamte Wundheilung
- Ungewollter Gewichtsverlust
Wie wird Diabetes mellitus klassifiziert?
Es gibt verschiedene Typen von Diabetes, die alle Hyperglykämien aufgrund von Störungen des Insulinstoffwechsels gemeinsam haben:
Diabetes mellitus Typ 1
Beim Diabetes mellitus Typ 1 können die Insulin-produzierenden Zellen der Pankrea sautoimmunologisch bedingt (Typ 1A) oder aufgrund einer nicht bekannten Ursache (Typ 1B) kein Insulin mehr produzieren. Eine Sonderform ist der Late Autoimmune Diabetes in Adults, kurz LADA, bei dem die Insulinproduktion langsamer abnimmt. Menschen mit LADA erhalten ihre Diagnose meist erst im Erwachsenenalter. Im Gegensatz dazu manifestiert sich ein Diabetes mellitus Typ 1 aufgrund des absoluten Insulinmangels oft rasch im Kindes- und Jugendalter.
Diabetes mellitus Typ 2
Beim Diabetes mellitus Typ 2 liegt eher ein relativer als absoluter Mangel an Insulin vor. Eine wichtige Rolle kommt der Insulinresistenz zu, sodass Insulin zwar noch anteilig produziert, aber an den Zielzellen nicht mehr wirken kann. Ein Diabetes mellitus Typ 2 manifestiert sich am häufigsten vor dem 60. Lebensjahr (Inzidenz) und ist am verbreitetsten zwischen 65 und 74 Jahren (Prävalenz). Diabetes mellitus Typ 2 ist die häufigste Diabetesform und gilt aufgrund seiner Häufigkeit auch als „Volkskrankheit“. Fast jede fünfte Person zwischen 70 und 79 Jahren ist an Diabetes mellitus Typ 2 erkrankt.
Diabetes mellitus Typ 3
Beim Diabetes mellitus Typ 3 liegen verschiedene Ursachen für Störungen des Glukosestoffwechsels vor. Unter anderem fallen genetische Defekte, medikamentöse Einflüsse (z.B. Glukokortikoide), Erkrankungen des insulinproduzierenden Anteils der Pankreas (z.B. chronische Pankreatitis) und Infektionen (z.B. angeborene Röteln Infektion) als auslösende Ursachen in diese Kategorie.
Diabetes mellitus Typ 4
Beim Diabetes mellitus Typ 4 liegt eine erstmalig aufgetretene Störung des Glukose Stoffwechsels in der Schwangerschaft vor. Dieser Typ heißt daher auch Schwangerschafts- oder Gestationsdiabetes.
Diabetes: Untersuchung und Diagnose
Besteht aufgrund eines erhöhten Risikos, typischer Symptome oder eines auffälligen Gelegenheitszuckers ein Verdacht auf einen Diabetes mellitus, so kann man entweder den „Langzeitzucker“, den HbA1c, oder den Nüchternblutzucker bestimmen. Dafür ist eine Blutentnahme notwendig, die in der Regel morgens erfolgt.
Wichtig: Bei der Bestimmung der Nüchternglukose darf 8 Stunden vor der Blutentnahme nichts gegessen werden.
Glukosetoleranztest
Bei unklaren Fällen kann weiterhin ein oraler Glukosetoleranztest (oGTT) durchgeführt werden. Dabei wird der Blutzucker der zu untersuchenden Person nüchtern und zwei Stunden nach Gabe von 75g Glukose gemessen.
| Bestimmung im Blut | Diabetes mellitus | Vorstufe Diabetes | Norm |
|---|---|---|---|
| Nüchternglukose (mg/dl) | ≥ 126 | 100-125 | <100 |
| HbA1c (Prozent) | ≥6,5 | 5,7-6,4 | <5,7 |
| oGTT 2h Wert (mg/dl) | ≥200 | 140-199 (Glukosetoleranzstörung) | <140 |
Diabetes-Screening
Ein Diabetes-Screening ist für jede schwangere Frau ohne bekannten Diabetes mellitus zwischen der 25. und 28. Schwangerschaftswoche (SSW) empfohlen. Dabei wird der Blutzucker eine Stunde nach Einnahme von 50g Glukoselösung kontrolliert, eine Nüchternphase ist nicht einzuhalten. Dieser Test heißt 50-g-Glukosetest (GCT).
Bei einem auffälligen Ergebnis des GCT sollte zeitnah ein oraler Glukosetoleranztest durchgeführt werden.
Die Kosten für das Diabetes-Screening in der Schwangerschaft übernehmen die gesetzlichen Krankenkassen.
Ursachen und Risikofaktoren für Diabetes
Beim Diabetes mellitus Typ 1 entsteht die Erkrankung meist autoimmun, d.h. das körpereigene Immunsystem greift die Insulinproduzierenden Zellen des Pankreas an. Es besteht eine genetische Komponente sowie eine Assoziation zu anderen Autoimmunerkrankungen, z.B. glutensensitive Enteropathie (Zöliakie) oder Hashimoto-Thyreoiditis (Schilddrüsenentzündung).
Beim Diabetes mellitus Typ 2 liegt eine noch stärkere genetische Komponente vor. Bei einem erkrankten Elternteil liegt das Risiko für das Kind, ebenfalls an einem Diabetes mellitus Typ 2 zu erkranken, bei 50 Prozent. Meist tritt die Erkrankung im Zusammenhang mit dem metabolischen Syndrom auf. Dieses wird auch als „Wohlstandssyndrom“ bezeichnet und ist folgendermaßen definiert:
Stammbetonte Adipositas mit Taillenumfang ≥80 cm (Frauen) bzw. ≥94 cm (Männer)
Sowie zwei von vier folgenden Faktoren:
Erhöhte Triglyceride (Lipid im Blut)
Erniedrigtes HDL-Cholesterin („gutes“ Cholesterin)
Erhöhter Blutdruck (Hypertonie)
Erhöhter Nüchternblutzucker oder Diabetes mellitus Typ 2
Anhand der Definition des metabolischen Syndroms lassen sich auch die Risikofaktoren für einen Diabetes mellitus Typ 2 ableiten:
stammbetonte Adipositas,
Fettstoffwechselstörungen und eine gestörte Glukosetoleranz.
Einige Risikofaktoren für die Entstehung eines Diabetes mellitus Typ 4 (Schwangerschaftsdiabetes) sind analog zu denen des Diabetes mellitus Typ 2. Zusätzlich gibt es noch geburtsmedizinische Risikofaktoren:
Diabetes mellitus Typ 2 bei Familienangehörigen ersten Grades, bekannte Glukosetoleranzstörung
Übergewicht (BMI >27 kg/m2)
Hohes Alter
Gestationsdiabetes in früheren Schwangerschaften
Habituelle Aborte (≥3 aufeinanderfolgende Fehlgeburten vor der 20. SSW)
Frühere Geburt eines oder mehrerer Kinder mit Geburtsgewicht > 4.500g
Wie wird Diabetes behandelt?
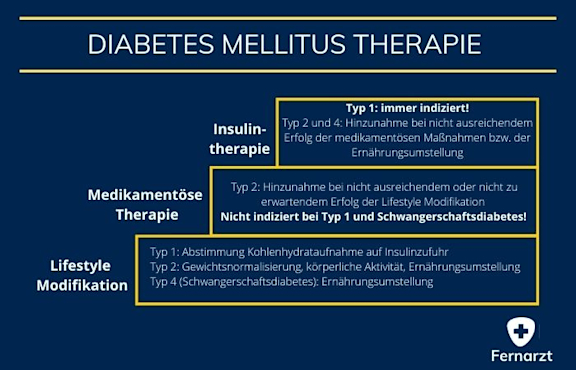
Die Behandlung eines Diabetes mellitus hängt vom Typ, den individuellen Gegebenheiten und dem Schweregrad der Erkrankung ab. Dabei ist das Ziel der Behandlung die Linderung der Symptome sowie die Vorbeugung von Komplikationen und Folgeerkrankungen. Gemessen wird der Therapieerfolg am Langzeitzucker HbA1c. Der Zielwert wird individuell festgelegt. Generell wird ein Wert zwischen 6,5% bis 7,5% angestrebt.
Die Behandlung basiert auf verschiedenen, sich ergänzenden Säulen:
Lifestyle-Modifikation
Insulintherapie
medikamentöse Therapie
Da beim Diabetes mellitus Typ 1 ein absoluter Insulinmangel besteht, muss immer Insulin substituiert werden.
Lifestyle-Modifikationen: Körperliche Betätigung sowie eine ausgewogene Ernährung sind Grundlage jeder Diabetes Behandlung. Während beim Diabetes mellitus Typ 1 die Abstimmung der Kohlenhydrataufnahme und Insulinzufuhr aufeinander im Vordergrund steht, kann die Gewichtsnormalisierung beim Diabetes mellitus Typ 2 weitreichende positive Effekte bis hin zu Heilung haben. Oft empfiehlt sich bei Diabetes mellitus Typ 2 Betroffenen, vor dem Einsatz von Medikamenten eine Basistherapie mittels Gewichtsnormalisierung, körperlicher Aktivität und Ernährungstherapie anzustreben.
Medikamentöse Therapie: Es kann sein, dass die Basistherapie mittels Lifestyle-Modifikation bei Diabetes mellitus Typ 2 Betroffenen nicht ausreicht oder es bei Therapiebeginn bereits unwahrscheinlich ist, dadurch alleine den gewünschten Therapieerfolg zu erzielen. In diesen Fällen kommt es zur Hinzunahme von medikamentösen Mitteln zur Therapie eines Diabetes mellitus Typ 2. Sollten diese ebenfalls nicht ausreichen, kann Insulin zur Intensivierung der Therapie hinzugefügt werden.
Insulintherapie: Insulin kann dem Körper von außen zugeführt werden. Dies ist beim Diabetes mellitus Typ 1 immer und lebenslänglich notwendig, da der Körper kein Insulin mehr herstellt. Die Betroffenen verabreichen sich nach Anlernung das Insulin in Form von subkutanen Spritzen meist selbst in das Fett am Unterbauch. Die Insulingabe erfolgt meist als Basalinsulin, um den Grundbedarf zu decken, und zusätzlich jeweils zur Nahrungsaufnahme. Der Bedarf ist individuell und das Insulin kann nach verschiedenen Schemata verabreicht werden. Daher ist diese Therapieform an regelmäßige Schulungen, Einstellungen, Kontrollen und Begleitung durch medizinisches Personal geknüpft.
Ein Schwangerschaftsdiabetes sollte zunächst anhand einer Ernährungsumstellung versucht werden zu behandeln. Sollte dies nicht ausreichen, ist eine Insulingabe indiziert.
Medikamente bei Diabetes
Bei einem Diabetes mellitus Typ 2 können Medikamente eingesetzt werden, die den Blutzucker senken sollen. Sie werden auch als Antidiabetika bezeichnet. Diese sind jedoch weder für die Behandlung eines Diabetes mellitus Typ 1 geeignet, der auf eine Therapie mit Insulin angewiesen ist, noch zur Behandlung eines Schwangerschaftsdiabetes, bei dem alle Antidiabetika kontraindiziert sind.
Folgende Medikamente stehen zur Behandlung eines Diabetes mellitus Typ 2 zur Verfügung:
Metformin
Sulfonyharnstoffe (z. B. Glibenclamid, Glimepirid)
Glinide (z. B. Repaglinid)
Gliptine (z. B. Nateglinid)
DPP-4-Inhibitoren (z. B. Sitagliptin)
GLP1-Analoga (z. B. Liraglutid)
SGLT-2-Inhibitoren (z. B. Canagliflozin)
α-Glucosidasehemmer (Acarbose)
Glitazone (Pioglitazon)
Diabetes: Komplikation und Spätfolgen
Bei einem Diabetes mellitus kann man zwischen akuten Komplikationen und Spätfolgen unterscheiden.
Akute Komplikationen entstehen durch sehr starke Entgleisungen des Blutzuckers. Dies kann sowohl eine starke Erhöhung (Hyperglykämie) als auch eine starke Erniedrigung (Hypoglykämie) des Blutzuckers sein. Schwere Hypergykämien bis zum hyperglykämischen Koma treten eher bei unbekanntem Diabetes mellitus oder unzureichender Therapie auf, während Hypoglykämien unter laufender Therapie auftreten (z.B. zu viel Insulin verabreicht).
Spätfolgen hängen mit einem nicht gut eingestellten Blutzucker und der Dauer der Erkrankung zusammen. Es kommt zu Veränderungen der großen (Makroangiopathie) und kleinen Blutgefäße (Mikroangiopathie).
Diabetische Makroangiopathien können zum Beispiel in Form von koronaren Herzkrankheiten (Verengung der Herzkranzgefäße), als Schlaganfall oder periphere arterielle Verschlusskrankheit auftreten.
Diabetische Mikroangiopathien wiederum können sich zum Beispiel als Störungen der Niere (diabetische Nephropathie), der Netzhaut (diabetische Retinopathie), der peripheren Nerven (diabetische Neuropathie) oder als diabetisches Fußsyndrom äußern. Diese Komplikationen können bis zur Niereninsuffizienz, Erblindung und Verlust von Zehen bis hin zu Füßen führen, sodass eine konsequente Einstellung des Blutzuckers ausschlaggebend ist.
Wie kann man Diabetes vorbeugen?
Aktuell gibt es keine Möglichkeit, der Entwicklung eines Diabetes mellitus Typ 1 entgegenzuwirken. Beim Diabetes mellitus Typ 2 hingegen kann man einigen Risikofaktoren (Rauchen, ballaststoffarme, fettreiche Kost, Bewegungsmangel) durch eine Gewichtsnormalisierung und körperliche Aktivität modifizieren. Dies wirkt sich auch positiv auf das oft assoziierte metabolische Syndrom aus.
Dies gilt auch für Frauen in der Schwangerschaft, sofern diese Risikofaktoren vorliegen.
Leben mit Diabetes
Bei Diabetes mellitus handelt es sich um eine chronische Erkrankung. Ein Diabetes mellitus Typ 1 besteht lebenslänglich und muss mit Insulin therapiert werden. Ein Diabetes mellitus Typ 2 kann abhängig vom Schweregrad durch ausgewogene Ernährung und körperliche Aktivität geheilt werden. Bei Fortschreiten ist meist zusätzlich eine medikamentöse oder bei Versagen dieser auch eine Insulintherapie notwendig. Ein Schwangerschaftsdiabetes endet meist mit Beendigung der Schwangerschaft. Es besteht allerdings ein erhöhtes Risiko für einen erneuten Schwangerschaftsdiabetes bei Folgeschwangerschaften (ca. 50 %) und einen dauerhaften Diabetes mellitus zu entwickeln (ca. 50 % über 10 Jahre). Bei Erstdiagnose eines Diabetes mellitus steht zunächst die Behandlung akuter Symptome im Vordergrund (z.B. Behebung einer lebensbedrohlichen Entgleisung des Blutzuckers).
Ziel einer Diabetes Therapie
Das Ziel der langfristigen Behandlung ist, den Blutzucker so einzustellen, dass Symptome gelindert und Spätfolgen verhindert werden. Dies erfordert die individuelle Festlegung des Therapieziels, der Behandlung und vor allem die Schulung der Betroffenen.
Die Betroffenen sind dazu angehalten, ihren Blutzucker regelmäßig selbst zu kontrollieren. Dies ist möglich, indem sie sich mit einer kleinen Nadel in den Finger stechen und einen austretenden Bluttropfen auf ein dafür vorgesehenes Gerät mit Teststreifen geben.
Um die Therapie zu überprüfen und ggf. anzupassen sind regelmäßige Vorstellungen bei einem Arzt/einer Ärztin notwendig. Im Verlauf geschieht dies meist einmal im Quartal (alle 3 Monate). Dabei wird der Langzeitzucker HbA1c im Blut bestimmt, der eine Aussage über die Einstellung des Blutzuckers der letzten acht bis zwölf Wochen erlaubt.
Quellen
Deutsche Diabetes Hilfe (Juli 2017). Was ist eine gesunde und ausgewogene Ernährung? unter: https://www.diabetesde.org/gesunde-ausgewogene-ernaehrung-0 [abgerufen 08.02.2021]
Deutsche Diabetes Hilfe. Diabetes in Zahlen, unter: https://www.diabetesde.org/ueber_diabetes/was_ist_diabetes_/diabetes_in_zahlen [abgerufen 08.02.2021]
Amboss (02.02.2021). Antidiabetika, unter: https://next.amboss.com/de/article/7m04Sg#Z9b1de6d57f4c6cdbdc3c08150ff53064 [abgerufen 08.02.2021]
M. Regina Castro, M.D. (10.05.2019). Latent autoimmune diabetes in adults (LADA): What is it? in Mayo Clinic, unter: https://www.mayoclinic.org/diseases-conditions/type-1-diabetes/expert-answers/lada-diabetes/faq-20057880[abgerufen 08.02.2021]
Amboss (02.02.2021). Diabetes mellitus, unter: https://next.amboss.com/de/article/3g0SE2?q=hba1c#Y3716bd1889993c54c78a3f38440f8fa9 [abgerufen 08.02.2021]
Bundesärztekammer (BÄK), Kassenärztliche Bundesvereinigung (KBV), Arbeitsgemeinschaft der Wis- senschaftlichen Medizinischen Fachgesellschaften (AWMF). Nationale VersorgungsLeitlinie Therapie des Typ-2-Diabetes – Langfassung, 1. Auflage. Version 4. 2013, zuletzt geändert: November 2014. Available from: HYPdm-therapie.versorgungsleitlinien.de; [08.02.2021] DOI: 10.6101/AZQ/000213
Amboss (19.01.2021). Metabolisches Syndrom, unter https://next.amboss.com/de/article/4g03v2#Zef9b1fe4e2f7f7f318f55631b1f02f85 [abgerufen 08.02.2021]
Deutsche Diabetes Gesellschaft (DDG) und diabetesDE-Deutsche Diabetes-Hilfe (14.11.2020). Deutscher Gesundheitsbericht Diabetes 2021 Die Bestandsaufnahme, unter https://www.deutsche-diabetes-gesellschaft.de/politik/veroeffentlichungen/gesundheitsbericht [abgerufen 08.02.2021]